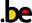Cette section est basée sur le rapport thématique 2022 et n'a pas été mise à jour depuis.
Une maladie « aiguë » comme par exemple une infection va typiquement survenir de façon soudaine, puis disparaître spontanément ou grâce à un traitement adéquat, le plus souvent (mais pas toujours) dans un délai relativement limité. Les maladies chroniques, elles, ont tendance à se développer de manière progressive et à persister plus longtemps. L’Observatoire belge des maladies chroniques de l’INAMI parle d’une « affection qui dure au moins six mois ».
En général, les maladies chroniques sont dues à des causes multiples et sont difficiles ou même impossibles à guérir. La prise en charge visera donc le plus souvent à préserver un état de santé le plus stable possible – comprenez, à garder les symptômes sous contrôle, à éviter les crises ou exacerbations et, si possible, à éviter que la santé du patient ne se détériore au fil du temps. Cela nécessite souvent des soins complexes et multidisciplinaires.
Il va sans dire que les maladies chroniques peuvent affecter profondément non seulement la santé mais tous les aspects de la vie du patient, du travail aux loisirs en passant par les mille petits détails du quotidien. Elles sont aussi associées à d’importantes dépenses de santé, tant pour le patient que pour l’assurance maladie et pour la société dans son ensemble.
Une étude du KCE publiée en 2022 a sélectionné 27 indicateurs jugés particulièrement pertinents pour les personnes vivant avec une ou plusieurs maladies chroniques. Ces indicateurs ont ensuite été évalués pour la population générale et spécifiquement pour ce sous-groupe de patients.
Vous trouverez dans cette section quatre indicateurs spécifiques aux personnes vivant avec une maladie chronique, qui concernent d’une part la part de la population considérée comme vivant avec une maladie chronique sur la base de trois critères (CHR-1, CHR-2, CHR-3), d’autre part la manière dont ces personnes évaluent leur qualité de vie (QoL-1).
Treize autres indicateurs de l’étude de 2022 ont été mis à jour dans le cadre de la nouvelle évaluation de la performance du système de santé belge (HSPA) réalisée en 2024, mais uniquement pour la population générale. Vous trouverez des informations plus détaillées concernant ces indicateurs dans les sections correspondantes. Nous avons néanmoins souhaité conserver également les sous-analyses de ces indicateurs en fonction du statut chronique, qui sont présentés de façon plus sommaire ci-dessous ; ces résultats sont ceux de l’étude de 2022 et n’ont donc pas été mis à jour. Il s’agit des indicateurs suivants :
- Indicateurs de l’accessibilité des soins : la part des contributions personnelles dans les dépenses totales en soins de santé (A-2), le pourcentage de ménages confrontés à des contributions personnelles catastrophiques ou encore plus appauvrissantes (A-4, ex-EQ-4 et EQ-5), le pourcentage de personnes déclarant avoir des besoins non rencontrés en soins médicaux ou en soins dentaires pour des raisons financières (A-6, ex-A-4).
- Indicateurs de la continuité des soins (sous-dimension de la qualité des soins) : couverture du dossier médical global (QC-1), le pourcentage de patients âgés ayant un contact avec le médecin généraliste dans les 7 jours suivant la sortie d’hôpital (QC-3) et le pourcentage de patients éligibles ayant un pharmacien de référence (QC-7).
- Indicateurs des soins centrés sur la personne (sous-dimension de la qualité des soins) : expérience des patients avec le médecin (QP-1, QP-3, QP-4).
- Indicateurs touchant aux soins préventifs : vaccination des personnes âgées contre la grippe (P-4), dépistage du cancer du sein (P-6, P-7), contacts réguliers avec un dentiste (P-11).
Une série d’autres indicateurs concernant spécifiquement les malades chroniques ont été mis à jour dans le rapport HSPA 2024, mais déplacés dans d’autres sous-dimensions (où vous trouverez les résultats actualisés) :
- Dans la section efficacité des soins (sous-dimension de la qualité des soins), les indicateurs concernant les hospitalisations évitables liées à trois maladies chroniques – l’asthme (QE-1), la BPCO (QE-10) et le(s complications du) diabète (QE-2) –, ainsi que le traitement fructueux de la tuberculose pulmonaire (QE-11).
- Dans la section adéquation des soins (sous-dimension de la qualité des soins), les indicateurs concernant le suivi adéquat des patients adultes atteints de diabète recevant de l’insuline (QA-1) ou des médicaments hypoglycémiants autres que l’insuline (QA-2).
- Dans la section continuité des soins (sous-dimension de la qualité des soins), les indicateurs sur le pourcentage de patients adultes atteints de diabète recevant de l’insuline ou des médicaments hypoglycémiants autres que l’insuline inscrites dans une initiative officielle de suivi du diabète (convention/passeport diabète/(pré)trajet de soins) (QC-4, QC-5).
- Dans la section efficience, l’indicateur sur le recours à la dialyse « low-care » (E-5).
Indicateurs contextuels
| Groupe de population | Score | Année | Bel | Fla | Wal | Bru | Source | UE-15 moyenne |
|---|---|---|---|---|---|---|---|---|
| CHR-1 Proportion d’individus bénéficiant du statut affection chronique de l’INAMI en fonction de leurs dépenses de santé | ||||||||
| Dans la population entière | C | 2018 (2020) |
11,3 (12,1) |
11,3 (12,1) |
12,0 (12,9) |
8,7 (9,4) |
AIM | - |
| Dans la sous-population ayant déclaré une maladie chronique | 2018 | 31,5 | 32,9 | 29,6 | 31,0 | HISLink | ||
| Dans la sous-population des personnes ayant déclaré une multimorbidité | 2018 | 39,2 | 42,0 | 43,5 | 35,6 | HISLink | ||
| CHR-2 Proportion d'individus autodéclarant avoir une maladie chronique | ||||||||
| Dans la population entière | C | 2018 | 29,3 | 27,6 | 32,7 | 28,7 | HIS | 36,6 |
| Dans la sous-population des personnes bénéficiant du statut affectation chronique | 72,1 | 71,7 | 74,8 | 70,8 | HISLink | |||
| CHR-3 Proportion d'individus ayant déclaré une multimorbidité au cours des 12 derniers mois | ||||||||
| Dans la population entière | C | 2018 | 15,2 | 15,7 | 16,5 | 10,8 | HIS | - |
| Dans la sous-population des personnes bénéficiant du statut affection chronique | 47,4 | 48,3 | 48,2 | 38,3 | HISLink | |||
| Dans la sous-population des personnes ayant déclaré une maladie chronique | 33,8 | 34,4 | 34,1 | 28,7 | HIS | |||
| QOL-1 Qualité de vie perçue* | ||||||||
| Dans la population entière | C | 2018 | 0,843 | 0,868 | 0,798 | 0,839 | HIS | - |
| Dans la sous-population des personnes bénéficiant du statut affection chronique | ⚠️0,630 | 0,671 | 0,558 | 0,627 | HISLink | |||
| Dans la sous-population des personnes ayant déclaré une maladie chronique | ⚠️0,696 | 0,739 | 0,632 | 0,687 | HIS | |||
Pourcentage de la population disposant du statut « affection chronique » de l’INAMI (CHR-1)
Introduit en 2013, le statut « affection chronique » de l’INAMI est accordé automatiquement à tous les patients dont les dépenses de santé officielles atteignent ou dépassent un certain seuil (€ 300 par trimestre en 2013, € 365,18 en 2023) durant au moins 8 trimestres consécutifs, ou qui ont droit à l’intervention forfaitaire pour malades chroniques. Le statut est accordé pour une période de 2 ans (5 ans chez les personnes atteintes d’une maladie rare) et permet aux patients de bénéficier d’un plus faible plafond annuel pour leurs ticket modérateur dans le cadre du système du maximum à facturer (MaF).
Le pourcentage de la population bénéficiant de ce statut nous renseigne sur la manière dont le système de santé belge protège les personnes atteintes de maladies chroniques contre les frais de santé élevés.
Résultats
- Le pourcentage global de la population bénéficiant du statut affection chronique de l’INAMI est passé de 8,7% en 2013 à 12,1% en 2020. La tendance est similaire dans les trois régions du pays.
- C’est la Wallonie qui compte le plus haut pourcentage de la population bénéficiant du statut affection chronique de l’INAMI, suivie de la Flandre puis de Bruxelles. On observe également des différences importantes entre provinces.
- Dans les trois régions, les femmes étaient considérablement plus nombreuses que les hommes à être porteuses du statut affection chronique.
Lien vers la fiche technique et les résultats détaillés
Personnes déclarant avoir une maladie chronique dans l’Enquête de Santé (CHR-2)
Un mécanisme de protection financière comme le statut affection chronique de l’INAMI ne reflète pas précisément le nombre réel de personnes vivant avec une maladie chronique. En effet, une personne vivant avec une maladie chronique peut ne pas avoir de dépenses de santé chroniques et, à l’inverse, certaines personnes peuvent avoir des dépenses de santé chroniques sans être atteintes d’une maladie chronique. Le pourcentage de personnes ayant déclaré souffrir d’une maladie chronique dans le cadre de l’enquête nationale de santé par interview (HIS) nous fournit un complément d’information sur la fréquence réelle de ce type de maladie dans notre pays.
Résultats
- Le pourcentage global de la population déclarant vivre avec une maladie chronique est passé de 25,1% en 2001 à 29,3% en 2018. C’est la Wallonie qui affichait le pourcentage le plus élevé en 2018 (32,7%), suivie de Bruxelles (28,7%) et de la Flandre (27,6%).
- Le pourcentage de la population déclarant vivre avec une maladie chronique augmente avec l’âge, passant de 14,1% chez les 15-24 ans à 44,1% chez les 75 ans et plus.
- Les données européennes (EU-SILC, European Union Statistics on Income and Living Conditions) montrent que le pourcentage de personnes vivant avec une maladie chronique en Belgique est faible en comparaison avec la moyenne EU-15. En 2020, la prévalence était de 24,8% en Belgique, contre 34,1% pour la moyenne UE-15.
- Il existe un écart considérable entre le pourcentage de personnes déclarant une maladie chronique et le pourcentage de personnes ayant le statut affection chronique de l’INAMI – 29,5% vs 12,9% en 2018, soit un écart de 16,6%.
Lien vers la fiche technique et les résultats détaillés
Personnes déclarant avoir plusieurs maladies chroniques dans l’Enquête de Santé (CHR-3)
Étant en partie influencées par les mêmes causes sous-jacentes (p.ex. mode de vie et conditions de vie), les maladies chroniques surviennent souvent ensemble. Une personne atteinte de diabète, par exemple, aura aussi un risque accru de maladie cardiaque. Cette coexistence de plusieurs maladies chroniques est connue sous le nom de multimorbidité. Cet indicateur nous donne une idée de l’état de santé de la population, mais aussi des besoins de soins de santé.
Résultats
- Le pourcentage de la population déclarant au moins deux maladies chroniques a augmenté entre 2001 (11,4%) et 2018 (15,2%).
- Les chiffres de multimorbidité augmentent avec l’âge, de 0,8% parmi les 15-24 ans à 41,8% parmi les 75 ans et plus en 2018.
- En 2018, c’est en Wallonie que la proportion de personnes vivant avec des maladies chroniques multiples était la plus élevée (16,5% vs 15,1% en Flandre et 10,8% à Bruxelles).
Lien vers la fiche technique et les résultats détaillés
Comparaison CHR-1, CHR-2 et CHR-3
Bien que les trois indicateurs susmentionnés concernant le pourcentage de la population vivant avec une ou plusieurs maladies chroniques mesurent tous des réalités légèrement différentes, on peut évidemment s’attendre à un certain degré de recoupement, qui est illustré dans la figure ci-dessous.
- En 2018, 31,5% des personnes déclarant avoir une maladie chronique étaient également titulaires du statut affection chronique, et près des trois quarts des personnes ayant le statut (72,1%) s’identifiaient aussi comme ayant une maladie chronique.
- En 2018, 23,8% des personnes interrogées dans le cadre de l’enquête de santé HIS avaient soit une maladie chronique auto-rapportée, soit le statut affection chronique, mais pas les deux. Il est donc possible d’obtenir le statut sans s’identifier comme malade chronique, mais aussi de s’identifier comme malade chronique sans avoir droit au statut (qui, rappelons-le, est un mécanisme de protection financière basé principalement sur des critères financiers).
- De même, il n’y a pas de lien systématique entre le statut affection chronique et la multimorbidité (auto-rapportée).
Qualité de vie perçue (QOL-1)
De nos jours, l’objectif des soins de santé n’est plus seulement de prolonger l’espérance de vie, mais aussi d’améliorer ou à tout le moins d’essayer de préserver la qualité de vie liée à la santé. C’est particulièrement important pour les personnes atteintes de maladies chroniques, qui doivent vivre avec leur problème de santé durant des mois, voire des années. La qualité de vie est une notion quelque peu subjective, mais un outil (l’EQ-5D-5L – plus d’informations sur la version belge dans ce rapport du KCE) a été développé pour la mesurer de manière objective au travers de questions relatives à la mobilité, aux soins personnels, aux activités courantes, à la douleur et aux autres désagréments liés à la maladie, et à l’anxiété/dépression.
Résultats
- En 2018, le score moyen de qualité de vie lié à la santé était de 0,843, soit une diminution de 0,018 par rapport à 2013 (0,861). Cette tendance s’observait dans toutes les régions belges, mais c’est en Wallonie qu’elle était la plus prononcée.
- Les personnes vivant avec une maladie chronique (sur la base du statut INAMI ou de l’auto-rapportage) rapportaient une moins bonne qualité de vie liée à la santé que la population sans maladie chronique. Cette différence était plus prononcée en Wallonie et à Bruxelles qu’en Flandre (chiffres 2013 et 2018).
- Entre 2013 et 2018, l’écart de qualité de vie liée à la santé entre les personnes avec une maladie chronique auto-déclarée a augmenté à Bruxelles et en Wallonie mais a diminué en Flandre. L’écart de qualité de vie entre les personnes bénéficiant du statut affection chronique et les autres, lui, a augmenté à Bruxelles mais diminué en Wallonie et en Flandre au cours de la même période.
- La qualité de vie était moindre chez les personnes avec un statut affection chronique que chez celles qui déclaraient avoir une maladie chronique dans l’Enquête de santé (chiffres 2013 et 2018).
- Les personnes cumulant une maladie chronique autodéclarée et le statut affection chronique de l’INAMI avaient une moins bonne qualité de vie que celles chez qui un seul de ces éléments était présent (mais pas les deux).
Lien vers fiche technique et résultats détaillés
Accessibilité des soins
| Statut | Score | Bel | Année | Fla | Wal | Bru | Source | UE15 (moy.) |
||
|---|---|---|---|---|---|---|---|---|---|---|
| A-2 Part des contributions personnelles dans les dépenses totales des soins de santé* (%) | ||||||||||
| Total | 17,9 | 2016 | 18,7 | 17,1 | 15,9 | EU-SILC/ AIM |
/ | |||
| Statut affection chronique de l'inami | OUI | C | 12,7 | 12,9 | 12,8 | 10,8 | ||||
| NON | C | 19,4 | 20,4 | 18,5 | 16,9 | |||||
| Affection chronique autodéclarée | OUI | C | 15,1 | 15,7 | 14,7 | 13,6 | ||||
| NON | C | 19,7 | 20,6 | 18,8 | 17,4 | |||||
| A6 (ex-A4) Besoins médicaux auto-déclarés non satisfaits pour des raisons financières (% de la population de plus de 16 ans) | ||||||||||
| Total | 2,2 (1,4) |
2016 (2020) |
0,8 | 4,0 | 4,9 | EU-SILC/ AIM |
1,7 (0,9) |
|||
| Statut affection chronique de l'inami | OUI | ⚠️3,9 | 2016 | 2,2 | 8,6 | 9,4 | / | |||
| NON | 2,0 | 0,4 | 2,2 | 3,2 | ||||||
| Affection chronique autodéclarée | OUI | ⚠️5,2 | 1,6 | 6,0 | 9,5 | |||||
| NON | 1,2 | 0,7 | 3,7 | 4,5 | ||||||
| A-4 (ex-EQ-4) Proportion des ménages confrontés à des contributions personnelles appauvrissantes ou encore plus appauvrissantes (%) | ||||||||||
| Total | 1,3 | 2016 | 0,7 | 1,4 | 4,3 | EU-SILC/ AIM |
/ | |||
| Statut affection chronique de l'inami | OUI | 1,4 | 0,5 | 1,6 | 5,9 | |||||
| NON | 1,4 | 0,8 | 1,5 | 4,2 | ||||||
| Affection chronique autodéclarée | OUI | ⚠️1,7 | 1,0 | 1,3 | 6,6 | |||||
| NON | 1,1 | 0,5 | 1,6 | 2,7 | ||||||
| A-4 (ex-EQ-5) Proportion des ménages confrontés à des contributions personnelles catastrophiques (%) | ||||||||||
| Total | 2,0 | 1,2 | 2,3 | 5,2 | EU-SILC/ AIM |
/ | ||||
| Status affection chronique de l'Inami | OUI | ⚠️3,3 | 2,1 | 3,8 | 9,4 | |||||
| NON | 1,7 | 1,0 | 1,9 | 4,8 | ||||||
| Affection chronique autodéclarée | OUI | ⚠️2,9 | 1,9 | 2,7 | 8,5 | |||||
| NON | 1,4 | 0,8 | 2,0 | 3,2 | ||||||
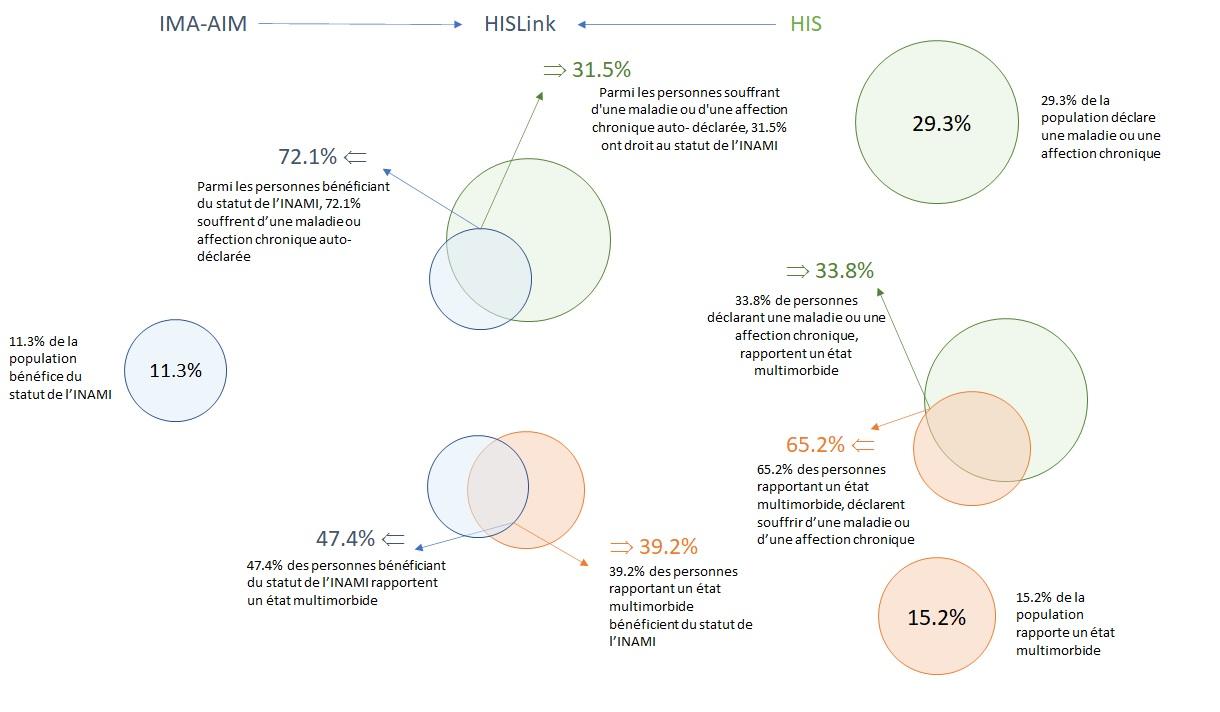
Part des contributions personnelles dans les dépenses totales en soins de santé, en % (A-2)
Les contributions personnelles recouvrent les tickets modérateurs officiels, les suppléments (p.ex. les suppléments d’honoraires des médecins non conventionnés) et les montants déboursés pour des produits et services non couverts par l’assurance maladie obligatoire (médicaments en vente libre, lunettes, etc.). Ces frais peuvent représenter un obstacle financier à l’accès aux services de santé, en particulier pour les personnes disposant de moyens limités ou confrontées à d’importants besoins en soins, comme c’est souvent le cas pour les malades chroniques.
Dans la logique de notre système d’assurance maladie, on s’attendrait à ce que la part des contributions personnelles dans les dépenses totales en soins de santé soit moindre pour les personnes atteintes d’une maladie chronique, l’objectif étant de réduire la charge financière pour les personnes confrontées à des besoins en soins élevés et fréquents. Les résultats donnent à penser que c’est bien le cas.
Résultats
• La part globale des contributions personnelles des patients dans les dépenses totales de soins de santé est restée stable autour de 17-18% entre 2008 et 2016. La part des tickets modérateurs dans le total des contributions personnelles a toutefois diminué, tandis que celle des suppléments a augmenté.
• La part des contributions personnelles est plus faible pour les ménages qui comptent au moins un malade chronique (entre 12,7% et 15,1% suivant la source de données utilisées, vs environ 19,5% pour les ménages sans malade chronique)
• La part des contributions personnelles est également plus faible pour les ménages financièrement vulnérables. Ceci peut être le signe que les mesures de protection financière parviennent à réduire efficacement les frais à charge du patient, mais aussi que ces ménages ont plus que les autres tendance à reporter (ou à abandonner complètement) les soins pour lesquels les contributions personnelles sont élevées.
Lien vers fiche technique et résultats détaillés.
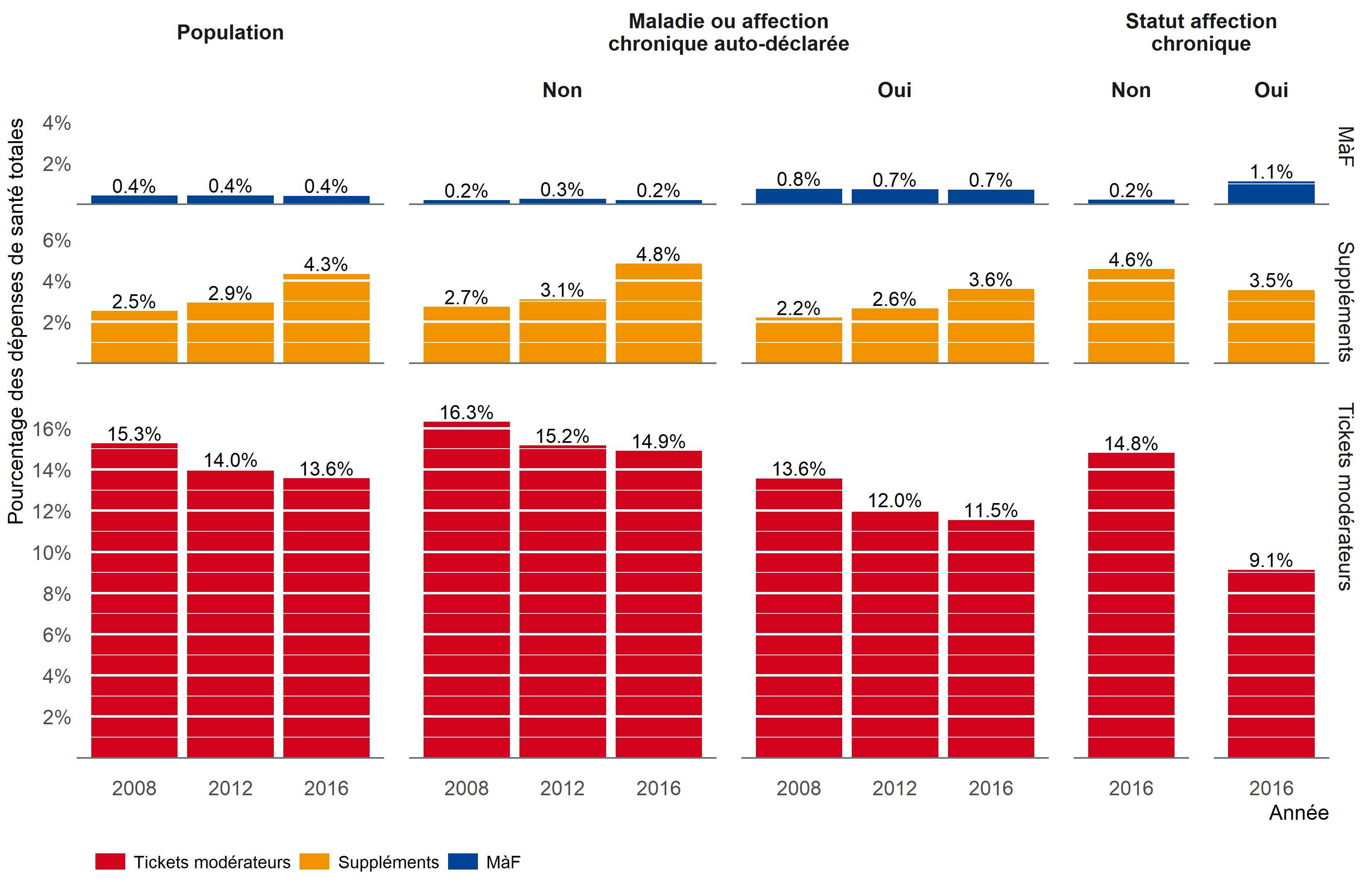
Proportion des ménages confrontés à des contributions personnelles encore plus appauvrissantes ou catastrophiques (A-4, ex-EQ-4 et EQ-5)
Les revenus des ménages sont généralement affectés en premier lieu aux besoins fondamentaux comme la nourriture, le logement et l’énergie, en particulier lorsque les moyens disponibles sont limités. Le montant qui reste une fois que ces besoins de base sont couverts est appelé le « revenu disponible » (pour les soins de santé). Les contributions personnelles au coût des soins de santé sont considérées comme catastrophiques lorsqu’elles dépassent 40% du revenu disponible et appauvrissantes lorsqu’elles excèdent le revenu disponible, même si le ménage n’est pas pauvre à la base. Dans les ménages qui n’ont pas les moyens de couvrir leurs besoins fondamentaux, toute contribution personnelle va inévitablement aggraver la situation et sera donc considérée comme encore plus appauvrissante.
Résultats
- Les ménages avec un malade chronique (sur la base de l’auto-rapportage) présentaient une probabilité plus élevée que les autres d’être confrontés à des contributions personnelles appauvrissantes ou encore plus appauvrissantes (1,7% versus 1,1% dans la population générale en 2016).
- Les ménages avec un malade chronique (sur la base de l’auto-rapportage) présentaient une probabilité deux fois plus élevée que les autres d’être confrontés à des contributions personnelles catastrophiques (2,9% vs 1,4% en 2016).
- Les ménages avec un membre bénéficiant du statut INAMI affection chronique (voir CHR-1) présentaient également une probabilité accrue d’être confrontés à des contributions personnelles catastrophiques.
Lien vers fiche technique et résultats détaillés
Pourcentage de la population rapportant des besoins en soins médicaux non rencontrés pour raisons financières (A-6, ex-A-4)
Résultats
- La probabilité de renoncer à des soins médicaux nécessaires faute de moyens financiers est plus élevée chez les personnes avec une maladie chronique auto-rapportée que chez les autres.
- La prévalence du phénomène a augmenté au fil du temps, passant de 1,1% en 2008 à 5,2% en 2016 chez les personnes avec une maladie chronique auto-rapportée et de 0,3% à 1,2% chez les personnes sans maladie chronique auto-rapportée.
- En 2016, les personnes avec le statut affection chronique avaient une probabilité près de deux fois plus élevée que le reste de la population (3,9% vs 2,0%) de renoncer à des soins médicaux nécessaires pour des raisons financières.
Lien vers la fiche technique et les résultats détaillés.
Qualité des soins-continuité
| (ID) | Indicateur | Statut | Score | Bel | Fla | Wal | Bru |
|---|---|---|---|---|---|---|---|
| Continuité de l'information en médecine générale | |||||||
| QC-1 | Couverure du dossier médical global (% des personnes ayant établi un dossier médical global (DMG) avec un médecin généraliste) | Total |  |
77,9 | 83,9 | 72,6 | 60,8 |
| Avec statut d'affection chronique de l'INAMI |  |
88,3 | 92,5 | 83,5 | 75,7 | ||
| Sans statut d'affection chronique de l'INAMI | NR | 77,3 | 83,3 | 71,8 | 60,0 | ||
| Continuité de l'information concernant la médication | |||||||
| QC-7 NOUVEAU |
Proportion d'individus ayant un pharmacien de référence (%) | Total | NR | 7,3 | 8,9 | 5,6 | 4,1 |
| Avec statut d'affection chronique de l'INAMI |  |
28,5 | 33,6 | 21,4 | 20,8 | ||
| Sans statut d'affection chronique de l'INAMI | SO | 4,6 | 5,6 | 3,3 | 2,5 | ||
| Continuité entre l'hôpital et le MG | |||||||
| QC-3 | Contact avec le MG dans les 7 jours suivant la sortie d'hôpital (% des patients de 65 ans et +) | Total |  |
53,2 | 54,2 | 53,2 | 42,9 |
| Avec statut d'affection chronique de l'INAMI |  |
58,1 | 59,4 | 57,8 | 46,5 | ||
| Sans statut d'affection chronique de l'INAMI |  |
46,9 | 47,7 | 47,0 | 38,3 | ||
Pourcentage de la population disposant d’un Dossier Médical Global (DMG) auprès d’un médecin généraliste (QC-1)
Résultats
- Le pourcentage de la population disposant d’un Dossier Médical Global (DMG) est plus élevé parmi les personnes bénéficiant du statut affection chronique (88,3% en 2019, vs 77,3% chez celles qui n’en bénéficiaient pas). C’est particulièrement vrai dans les groupes d’âge plus jeunes ; les personnes âgées atteintes d’une maladie chronique, par contre, disposent moins souvent d’un DMG que leurs contemporains sans maladie chronique.
- Le taux de couverture du DMG a augmenté au fil des années, mais moins rapidement chez les personnes atteintes d’une maladie chronique (+12,6% entre 2014 et 2019) que chez les autres (+18,2%).
- Le taux de couverture du DMG reste légèrement meilleur en Flandre, mais le fossé avec les autres régions tend à s’amenuiser au fil du temps, aussi bien chez les personnes avec une maladie chronique que chez les autres.
Lien vers la fiche technique et les résultats détaillés
Pourcentage de patients ayant un pharmacien de référence (QC-7)
Le concept de « pharmacien de référence » a été introduit en 2017 pour les clients des pharmacies publiques qui ont besoin de traitements multiples (à l’exclusion des résidents des maisons de repos ou de soins). En théorie, tout le monde peut avoir un pharmacien de référence, mais ce service n’est remboursé que pour les patients chroniques. Le pharmacien de référence assure l’enregistrement de tous les médicaments délivrés dans un dossier pharmaceutique (électronique), fournit au patient un schéma de médication et met ce schéma à la disposition des autres prestataires de soins.
Résultats
- Fin 2019, deux ans après l’introduction du concept, 29% des personnes ayant le statut affection chronique disposaient d’un pharmacien de référence ; 57% étaient des femmes
- Le taux de couverture était plus élevé en Flandre qu’à Bruxelles et en Wallonie.
Lien vers la fiche technique et les résultats détaillés.
Proportion des patients de 65 ans ou plus ayant un contact avec un médecin généraliste dans les 7 jours suivant la sortie d’hôpital (QC-3)
Résultats
- Malgré les bénéfices supposés d’un contact avec un médecin généraliste dans la semaine suivant la sortie d’hôpital, le taux de suivi a diminué au fil du temps, passant de 65,2% en 2013 à 58,1% en 2019 chez les personnes avec un statut affection chronique et de 55,9% à 46,9% chez les personnes sans ce statut.
- Malgré cette tendance générale à la baisse, le taux de suivi reste plus élevé chez les personnes avec un statut affection chronique, ce qui suggère que ces consultations sont davantage proposées aux personnes confrontées aux besoins les plus importants.
- Parmi les personnes bénéficiant du statut affection chronique, le taux de suivi était le plus élevé à Bruxelles et le plus faible en Wallonie en 2019.
Lien vers la fiche technique et les résultats détaillés
Qualité des soins – soins centrés sur le patient
| Statut | Score | Bel | Fla | Wal | Bru | UE-15 (moy.) |
||
|---|---|---|---|---|---|---|---|---|
| QP-1 | Le médecin passe suffisamment de temps avec le patient au cours de la consultation (% de répondants, contact avec MG/MS) | |||||||
| Total |  |
97,5 | 97,8 | 97,2 | 95,9 | 81,7 | ||
| Avec statut affection chronique de l'INAMI | Oui |  |
97,6 | 98,3 | 96,7 | 96,7 | - | |
| Non |  |
97,4 | 97,7 | 97,2 | 95,9 | |||
| Maladie chronique autodéclarée | Oui |  |
97,4 | 98,0 | 96,9 | 96,5 | ||
| Non |  |
97,6 | 98,0 | 97,4 | 95,4 | |||
| Statut affection chronique de l'INAMI et Maladie chronique autodéclarée | Oui |  |
98,2 | 98,6 | 98,3 | 95,6 | ||
| QP-3 | Le médecin donne l'occasion au patient de formuler ses questions et inquiétudes (% des répondants, contact avec MG/MS) | |||||||
| Total |  |
97,5 | 98,0 | 97,0 | 95,9 | - | ||
| Avec statut affection chronique de l'INAMI | Oui |  |
96,6 | 98,3 | 96,6 | 96,7 | - | |
| Non |  |
97,7 | 98,1 | 97,2 | 96,0 | |||
| Maladie chronique autodéclarée | Oui |  |
97,1 | 97,8 | 96,6 | 94,3 | ||
| Non |  |
97,7 | 98,0 | 97,5 | 96,2 | |||
| Statut affection chronique de l'INAMI et Maladie chronique autodéclarée | Oui |  |
97,3 | 97,5 | 97,8 | 94,4 | ||
| QP-4 | Le médecin implique les patients dans les décisions sur les soins et/ou traitements (% de répondants, contact avec MG/MS) | |||||||
| Total |  |
95,4 | 96,0 | 94,8 | 93,8 | 82,8** | ||
| Avec statut affection chronique de l'INAMI | Oui |  |
95,8 | 96,9 | 94,6 | 93,5 | - | |
| Non |  |
95,4 | 95,8 | 94,8 | 94,1 | |||
| Maladie chronique autodéclarée | Oui |  |
94,3 | 95,1 | 93,6 | 91,8 | ||
| Non |  |
96,1 | 96,6 | 95,8 | 94,1 | |||
| Statut affection chronique de l'INAMI et Maladie chronique autodéclarée | Oui |  |
96,2 | 97,3 | 95,6 | 91,4 | ||
Expérience des patients avec le médecin (QP-1, QP-3, QP-4)
Ces indicateurs reposent sur trois questions reprises dans l’enquête nationale de santé par interviews (HIS), à savoir :
La dernière fois que vous avez été en consultation chez un médecin (généraliste ou spécialiste),
• Ce médecin vous a-t-il consacré suffisamment de temps ? (QP-1)
• Ce médecin vous a-t-il laissé l’opportunité de poser des questions ou de faire part de vos préoccupations au sujet du traitement prescrit ? (QP-3)
• Ce médecin vous a-t-il impliqué autant que vous le souhaitiez dans les décisions à prendre au sujet de vos soins et de votre traitement ? (QP-4)
Résultats
- Les expériences des patients étaient largement positives (plus de 90% de réponses positives) pour les trois questions, indépendamment de l’âge, de la région et du statut de malade chronique. Les chiffres sont restés stables entre 2013 et 2018 et étaient comparables dans les trois régions du pays, quoique légèrement plus faibles à Bruxelles.
- Globalement, les expériences des patients associant une maladie chronique auto-rapportée et le statut affection chronique étaient légèrement plus positives que celles des personnes qui avaient soit une maladie chronique auto-rapportée, soit le statut affection chronique, mais pas les deux.
Lien vers la fiche technique et les résultats détaillés
Soins préventifs
| Statut | Score | BE | Fla | Wal | Bru | Source | UE15 (moyenne) |
Objectif | ||
|---|---|---|---|---|---|---|---|---|---|---|
| P-4 | Vaccination contre la grippe (% de la population de plus de 65 ans) | |||||||||
| Total |  |
55,1 | 60,8 | 46,1 | 44,7 | AIM ; OCDE | 53,7 | 75% (OMS) |
||
| Statut affection chronique de l'INAMI |  |
72,3 | 77,7 | 64,3 | 63,6 | |||||
| Sans statut affection chronique de l'INAMI |  |
48,1 | 54,2 | 38,0 | 37,0 | |||||
| P-6 | Dépistage du cancer du sein (% de femmes âgées de 50-69 ans), programme organisé | |||||||||
| Total |  |
33,2 | 50,2 | 4,7 | 10,4 | AIM | - | - | ||
| Statut affection chronique de l'INAMI |  |
28,2 | 45,6 | 4,7 | 12,0 | |||||
| Sans statut affection chronique de l'INAMI |  |
33,0 | 50,9 | 4,7 | 10,0 | |||||
| P-7 | Dépistage du cancer du sein (% de femmes âgées de 50-69 ans), toutes mammographies | |||||||||
| Total |  |
59,7 | 65,3 | 51,5 | 51,0 | AIM | 73,5 | 75% (UE) |
||
| Statut affection chronique de l'INAMI |  |
58,8 | 63,0 | 53,2 | 55,5 | |||||
| Sans statut affection chronique de l'INAMI |  |
59,9 | 65,7 | 51,1 | 50,0 | |||||
| P-11 | Visites régulières chez le dentiste (% pop. de 3 ans et plus) | |||||||||
| Total |  |
55,3 | 60,0 | 51,0 | 50,1 | AIM | - | |||
| Statut affection chronique de l'INAMI |  |
53,1 | 54,7 | 49,7 | 56,5 | |||||
| Sans statut affection chronique de l'INAMI |  |
55,6 | 60,7 | 51,2 | 49,3 | |||||
Vaccination des personnes âgées contre la grippe (P-4)
Résultats
- En 2019, le taux de vaccination était plus élevé chez les personnes avec un statut affection chronique (72,3%) que chez les autres (48,1%), indépendamment des caractéristiques socio-économiques.
- Ce fossé dans le taux de vaccination des personnes avec et sans maladie chronique a augmenté entre 2013 (22,5%) et 2019 (24,2%).
- En 2019, les patients avec un statut affection chronique étaient plus souvent vaccinés contre la grippe en Flandre (77,7%) qu’à Bruxelles (63,6%) ou en Wallonie (64,3%). Cette répartition était similaire pour les patients non-chroniques.
- Dans les maisons de repos (et de soins) (en Fédération Wallonie-Bruxelles), les résidents avec un statut affection chronique étaient plus fréquemment vaccinés (84,2%) que ceux qui n’avaient pas ce statut (73,9%).
Lien vers la fiche technique et les résultats détaillés
Dépistage du cancer du sein (P-6 et P-7)
Résultats
- En 2019, la participation au dépistage (organisé) était plus faible chez les femmes avec un statut affection chronique (28,2%) que chez celles qui n’avaient pas ce statut (33%). Il en allait de même pour la participation totale au dépistage, organisé ou non (58,8% vs 59,9%). Les chiffres variaient toutefois en fonction du groupe d’âge, du droit à l’intervention majorée et de la région.
- Parmi les femmes plus jeunes (50-59 ans), la participation au dépistage du cancer du sein (organisé ou non) était toutefois plus élevée chez les femmes avec le statut affection chronique que chez les autres.
- En Wallonie et à Bruxelles, la participation au dépistage du cancer du sein (organisé ou non) était plus élevée chez les femmes avec un statut affection chronique que chez les autres, quel que soit leur groupe d’âge. En Flandre, c’était l’inverse.
Lien vers la fiche technique et les résultats détaillés
Pourcentage de la population ayant des contacts réguliers avec un dentiste (P-11)
Résultats
Le pourcentage de la population qui consulte régulièrement un dentiste (au moins deux contacts au cours de deux années différentes sur une période de trois ans) a augmenté entre 2014 et 2019, que ce soit dans la population générale (+5,5 points de pourcentage) ou chez les personnes avec un statut affection chronique (+9,7 points de pourcentage).
Globalement, le taux de fréquentation régulière du dentiste est plus faible chez les personnes avec un statut affection chronique que chez les autres. Néanmoins, ce résultat est entièrement imputable au taux de fréquentation plus faible dans le groupe le plus âgé (75 ans ou plus), qui représente une fraction importante des personnes avec un statut affection chronique. Dans tous les autres groupes d’âge, le taux de fréquentation était plus élevé parmi les malades chroniques.
Le taux de fréquentation régulière le plus élevé est observé chez les enfants et les adolescents (5-17 ans), indépendamment du statut affection chronique. Ce résultat s’explique sans doute au moins en partie par le fait que les soins dentaires sont intégralement remboursés dans ce groupe d’âge.
En 2019, le pourcentage de la population consultant régulièrement un dentiste était plus élevé en Flandre (60,0%) qu’en Wallonie (51,0%) et à Bruxelles (50,1%). Ces différences étaient toutefois moins marquées chez les personnes avec le statut affection chronique (56,5% à Bruxelles, 54,7% en Flandre et 49,7% en Wallonie).
Lien vers la fiche technique et les résultats détaillés